Fakta
- Strålbehandling bidrar till 30 procent av all bot mot cancer.
-
Hälften av alla cancerpatienter får någon gång strålbehandling.
- All strålbehandling sker på onkologkliniker vid ett antal sjukhus runt om i landet.
Strålbehandling ges för att döda cancerceller. Och för att de inte ska växa och blir fler. Behandlingen kallas även radioterapi.
Granskad av: Thomas Björk-Eriksson, överläkare och docent, Sahlgrenska Universitetssjukhuset
Hälften av alla cancerpatienter får någon gång strålbehandling.
Ska du genomgå strålbehandling? Här får du se hur behandlingen kan gå till:
Strålbehandling började användas för behandling av cancer redan i slutet av 1800-talet. Sedan dess har metoderna naturligtvis utvecklats mycket.
Ny utrustning med bland annat högre energi ger effektivare behandling med mindre biverkningar.
Det kan röra sig om så kallad extern strålbehandling, där strålkällan finns utanför kroppen, eller brakyterapi, där strålkällan placeras invid eller i tumören.
Strålbehandling kan kombineras med
Strålbehandling kan sättas in för att bota en cancersjukdom. Då talas det om kurativ behandling.
Strålbehandling kan också användas för att lindra en obotlig cancersjukdom. Då är behandlingen palliativ.

Ibland sätts strålbehandling in en tid före en operation för att krympa tumören, som därmed blir lättare att avlägsna vid en operation.
Vid till exempel bröstcancer ges å andra sidan ofta strålbehandling efter operationen för att eliminera eventuella kvarvarande tumörceller.
Strålbehandlingen utformas olika för olika personer. Därför är det inte säkert att all information här är gäller i ditt fall. Tveka aldrig att fråga din läkare eller sjuksköterska om det är något du undrar över.
Strålningen leder till bildning av fria radikaler i vävnaden och de orsakar också skador i cellernas DNA. Det är just de här DNA-skadorna man vill åstadkomma. Skador i tumörcellernas arvsmassa är grunden för strålbehandlingens effekt.
Uppkomsten av radikalerna är beroende av syre. Syre kommer till tumörcellerna via det röda blodfärgämnet hemoglobin.
Skadorna i arvsmassan hos normala celler repareras ofta, men tumörceller har sämre reparationsförmåga. Därför dör tumörcellerna medan de flesta friska celler överlever.
Strålningen koncentreras genom olika metoder till tumörområdet så att den friska vävnaden skonas i största möjliga utsträckning. På så sätt kan tumören krympas eller fås att helt försvinna, medan den friska vävnaden klarar sig.
Om patienten röker riskerar effekten av strålbehandlingen att bli sämre då syret ersätts med koloxid från cigarettröken och stråleffekten på tumörcellerna minskar.
Olika typer av cancer behandlas med olika höga stråldoser och på olika sätt.
Vid behandling av väl avgränsade tumörer i till exempel hjärnan eller lungorna kan så kallad stereotaktisk behandling användas.
Det innebär att strålningen riktas in mycket noggrant mot tumören med hjälp av speciella anordningar.
Sedan bestrålas tumören från många olika håll för att stråla själva tumören med hög dos och samtidigt skona omkringliggande vävnad.
När tumören har ett mer utspritt växtsätt och man bestrålar vävnad som det finns risk att cancern spridit sig till, måste man ha större marginaler.
Bestrålningen sker då mestadels från olika håll och strålningen riktas ofta in med hjälp av markeringar på huden.
Vid så kallad intensitetsmodulerad strålbehandling, IMRT, varierar intensiteten av strålning i fältet, vilket bland annat gör det möjligt att höja dosen i tumören och/eller minska dosen i den omkringliggande, friska vävnaden.
I dag finns också behandlingstekniker där del av strålapparaten roterar runt patienten under kontinuerlig bestrålning av tumörområdet, så kallad bågterapi.
Denna behandling går ofta något snabbare än traditionell IMRT-behandling. Dessa behandlingar kan bland annat ges vid huvud- och halscancer och vid cancer i lilla bäckenet.
Vid bröstcancer är det vanligt att så kallad andningsstyrd strålbehandling används för att skona så mycket som möjligt av hjärtat och lungorna.
Filmens manus:
Strålbehandling ges för att döda cancerceller. Och för att de inte ska växa och blir fler.
Det finns olika typer av strålbehandling. I den här filmen kommer vi att prata om andningsstyrd strålbehandling.
Andningsstyrd strålbehandling ges för för att minska mängden strålning till omkringliggande organ, till exempel hjärta och lungor.
Innan du kan starta din strålbehandling kommer du till den strålförberedande enheten.
Här får du information och genomgår en datortomografiundersökning, även kallat skiktröntgen.
Vid en andningsstyrd strålbehandling läser vi av dina andningsrörelser med hjälp av en särskild kamera i taket.
Vi kommer att öva tillsammans med dig för att hitta ett bra läge där du orkar hålla andan i ca 20 sekunder åt gången.
Du kommer att kunna se dina andningsrörelser framför dig genom ett teknisk hjälpmedel.
Målet är att bröstkorgen ska vara i exakt samma läge när strålbehandlingen ges. Förändras bröstkorgens läge stängs strålningen automatiskt av.
Både under övningen på förberedande och senare under strålbehandlingen används kommandoorden ”Varsågod” och ”Tack” för att markera när du ska andas in respektive andas ut.
När dina röntgenbilder är tagna kommer de bearbetas av läkare, sjuksköterskor och sjukhusfysiker för att skapa en personlig strålbehandlingsplan anpassad efter din anatomi och vilket område på kroppen som ska behandlas.
När din behandlingsplan är färdig kommer du att påbörja din strålbehandling.
I mötet med sjuksköterskan får du återigen information om hur du ska andas och hur du ser dina andningsrörelser.
Kroppen ska vara i exakt samma läge när strålbehandlingen ges som när du övade och gjorde din datortomografi/skiktröntgen på den strålförberedande enheten.
Under behandlingen används samma kommandon
”Varsågod” och ”Tack” som upprepas flera gånger under strålbehandligstillfällena.
Proceduren upprepas på samma sätt vid alla behandlingstillfällen.
Hos patienter som ska få nya stamceller vid exempelvis leukemibehandling kan hela kroppen bestrålas på en gång, så kallad helkroppsbehandling. Då påverkas både sjukdomen och kroppens immunförsvar inför behandlingen med nya stamceller.
Vid vissa tumörer används så kallad brakyterapi. Då placeras strålkällan invid eller i tumören. Fördelen är att tumören kan få en hög stråldos, medan den friska vävnaden endast får låga stråldoser. Därmed blir behandlingen effektiv och biverkningarna små.
SIRT är en form av inre strålbehandling som framför allt ges mot tumörer i levern, både primära tumörer och metastaser.
Vi behandlingen sticker radiologen in en kateter (tunn slang) i en artär i ljumsken och leder sedan katetern in i artären som går till levern och försörjer den med blod.
Genom katetern sprutar radiologen in mikroskopiska partiklar som är laddade med ett radioaktivt ämne. Partiklarna sätter sig i tumören och avger strålning som dödar cancercellerna.
Eftersom strålningen ges direkt in i tumören går det att använda högre stråldoser än om man strålar utifrån.
Behandlingen ges oftast bara vid ett enda tillfälle.
Metoden gör att tumören krymper och ges ofta som palliativ behandling, för att förlänga livet. Ibland kan behandlingen krympa tumören så mycket att den senare går att operera bort. Det kan öka den sjukas chans att överleva.
I Uppsala finns möjlighet att få behandling vid Nordens första klinik för protonstrålning, Skandionkliniken.
Behandling med protonstrålning går att styra mer precist än konventionell strålning med fotoner, vilket kan minska risken för biverkningar.
Vid vissa tumörsjukdomar – och för vissa patienter – är protonstrålning därför ett bra behandlingsalternativ. Till exempel när tumören sitter i eller nära strålkänsliga organ som hjärnan eller ryggmärgen.
Protonstrålning ges också ofta till barn och ungdomar för att ge en så skonsam behandling som möjligt. Skandionkliniken ägs gemensamt av de sju landsting och regioner som har universitetssjukhus.
Behandlingen sker på Skandionkliniken men förberedelserna och uppföljningen sker vid det sjukhus som patienten tillhör. De patienter som bor för långt från Uppsala för att kunna åka hem mellan behandlingarna bor ofta på Hotel von Kraemer, som ligger i samma byggnad som kliniken.
Barnfamiljer har möjlighet att bo på Ronald McDonald Hus som ligger i närheten. Den som vill veta om protonstrålning kan vara ett lämpligt behandlingsalternativ kan fråga sin onkolog vid hemortssjukhuset.

Här har vi listat genombrotten som har lett till att strålning, tillsammans med kirurgi, cytostatika och immunterapi, är en grundpelare i dagens cancerbehandling.
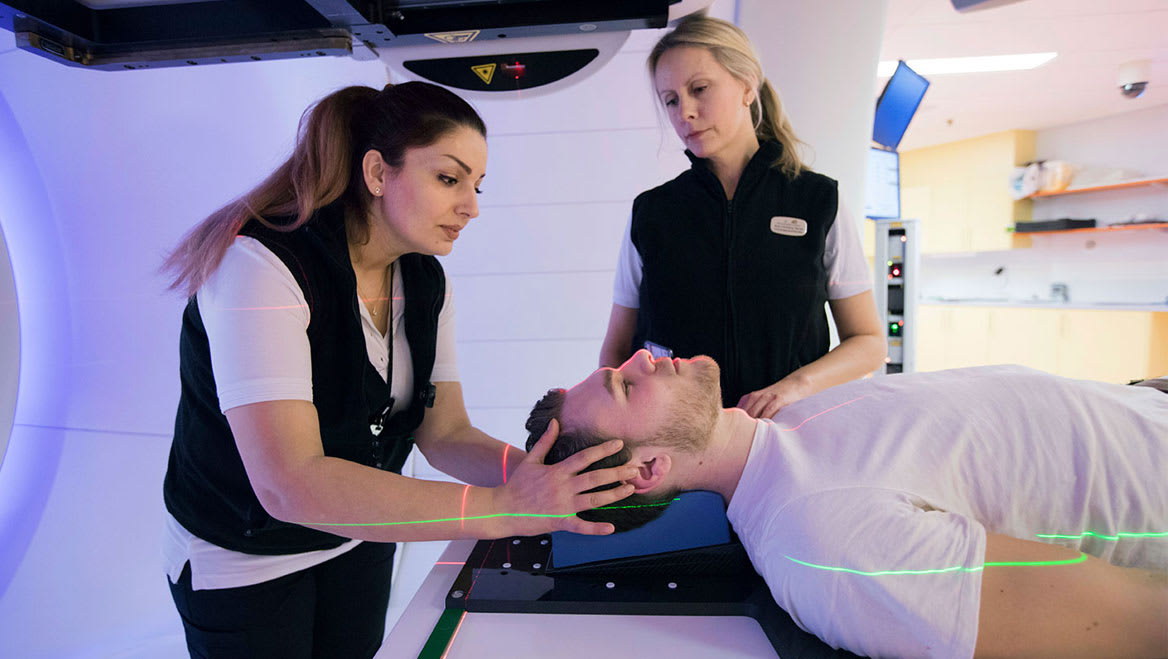
Innan själva strålbehandlingen kan börja måste en del förberedelser göras.
Hur mycket förberedelser som krävs beror bland annat på vilken typ av tumör det är, hur pass bråttom det är att påbörja behandlingen, om det handlar om kurativ eller palliativ behandling.
Det är väldigt viktigt att exakt samma område bestrålas från gång till gång. För att underlätta detta tillverkas ofta olika typer av så kallad fixeringsutrustning.
För tumörer i huvud-hals-området tillverkar man en ansiktsmask av ett plastnät som formas exakt efter ansiktets och halsens form.
Under behandlingen hjälper masken patienten att hålla huvudet stilla på behandlingsbordet så att personalen kan ställa in strålningen exakt rätt.
Finns tumören på andra ställen i kroppen kan i stället en så kallad vakuumkudde användas, en slags madrass där kroppen gör ett avtryck, som sedan gör att patienten ligger på samma sätt vid varje behandling.
Fixeringar är vanligtvis gjorda så att det lätt går att ta sig ur dem om så skulle behövas. Oftast är det alltså inte fråga om anordningar där patienten spänns fast.
Ett annat förberedande steg är att göra en datortomografi. Det är en slags röntgenundersökning där detaljerade tvärsnittsbilder av kroppen tas.
Undersökningen kallas även CT, Computerized Tomography.
Vid datortomografin används den tidigare gjorda fixeringen.
I samband med undersökningen, som tar cirka 15 minuter, markeras viktiga "landmärken" för det område som ska bestrålas med en vattenfast penna, alternativt med små tatueringsprickar på huden.
Markeringarna används sedan under hela behandlingsperioden för att kontrollera att strålningen hamnar på rätt ställe.
Därför måste dessa markeringar finnas kvar under hela behandlingsperioden, som kan sträcka sig över flera veckor.
Det går bra att duscha området med markeringar, men gnid inte med tvål. Klapptorka huden. Försvinner markeringarna kan undersökningen behöva göras om.
Ibland används också kontrastmedel vid denna undersökning för att lättare urskilja olika organ och tumörförändringar. Kontrastmedlet kan antingen ges intravenöst via ett blodkärl eller genom att dricka det.
Vanligt är också att det tas fler bilder med magnetresonanstomografi eller så kallad MR-kamera.
Det är en teknik där en stark magnet och radiovågor används för att få bilder av kroppens olika organ och funktioner, utan att använda röntgenstrålar.
Bilderna från CT och MR visar tumörens utbredning och läge.
Med hjälp av den informationen kan sedan läkare avgöra vilket område strålningen behöver täcka samt vilka områden som ska undvikas för att skona känsliga organ.
Dosplanering innebär en detaljerad planering för att få rätt dos på rätt plats.
Med hjälp av datorer och personalens kunskaper avgörs från vilka håll strålningen ska riktas, vilken teknik som är lämpligast och vilken typ av strålning som ska användas.
När dosplaneringen är färdig kan nästa steg ta vid, nämligen simulering eller start direkt på behandlingsapparat.
Innan strålbehandlingen kan starta simuleras den ibland i en så kallad simulator, en röntgenapparat med samma möjligheter till inställningar som strålbehandlingsapparaten.
Idag kan simulering också göras virtuellt på bildunderlaget från datortomografin utan att patienten är närvarande.
Det är därför vanligare idag att behandlingen startar direkt på en strålbehandlingsapparat än att den föregås av ett besök på en simulator.
Den första inställningen av behandlingsfälten på behandlingsapparat eller simulator kan ta ungefär en timme, alltså betydligt längre tid än den kommande behandlingen.
Det beror på att behandlingsfälten noggrant skall ställas in, kontrolleras, dokumenteras, avbildas och bedömas av sjuksköterskor, läkare eller fysiker.
Ibland kan detta besök även inkludera information om behandlingen från ansvarig sjuksköterska och onkolog.
Efter datortomografiundersökning, inställning direkt på strålbehandlingsapparaten eller simuleringen kan strålbehandlingen börja.
Vanligtvis behöver du som patient inte göra några speciella förberedelser inför behandlingen. När du kommit in i behandlingsrummet och lagt dig på behandlingsbordet ska apparaten på nytt ställas in.
Först är det viktigt att du ligger rätt och läget justeras med hjälp av ljusstrålar från olika håll i rummet. Sedan kontrolleras att strålningen kommer att hamna på rätt ställe i förhållande till de markeringar som tidigare gjorts.
Under behandlingen måste du vara stilla. Det bästa är om du försöker ligga så avslappnad som möjligt.
Ofta sker bestrålningen från olika håll för att minska stråldosen i den friska vävnaden samt för att få en jämnare fördelning av strålning i tumören.
Mellan dessa olika så kallade fält måste apparaten ställas om.
Apparaten kan ge ifrån sig ett surrande ljud. Vissa apparater ställs om manuellt inne i behandlingsrummet, medan andra sköts automatiskt utifrån en kontrollpanel.
När ett fält är klart börjar armen på apparaten att ändra läge, det kan se lite konstigt ut, men är helt i sin ordning.
Själva bestrålningen går snabbt och tar totalt mindre än ett par minuter. Strålningen varken känns eller syns. När apparaten slås av är också strålningen borta.
Ingen strålning blir kvar i vävnaderna efteråt. Du är alltså inte radioaktiv efter behandlingen.
När strålningen är påkopplad får ingen annan än patienten befinna sig i behandlingsrummet. Däremot håller personalen hela tiden kontakt med dig via tv-kamera och mikrofon.
Du kan lyssna till musik via högtalare och det går ofta bra att ta med egen musik. När små barn ska behandlas kan de även lyssna på sagor eller se på film under tiden.
Om så behövs kan behandlingen avbrytas när som helst. Oftast behövs det inte, men om du får hosta, mår illa eller får andra besvär, kan man avbryta behandlingen och reda upp problemet.
För att minska risken för biverkningar delas behandlingen upp på ett antal tillfällen tills man kommit upp i den planerade stråldosen, så kallad fraktionering.
Oftast ges behandlingen en gång per dag, fem dagar i veckan under några veckors tid.
Behandlingen tar 15 till 20 minuter per gång med av- och påklädning samt inställning av strålbehandlingsapparaten inräknat.
Många patienter arbetar under behandlingsperioden, om än inte heltid. Om du inte bor i närheten av onkologkliniken där strålbehandlingen sker kan du bo på ett patienthotell under behandlingsperioden.
Ibland kan så kallad hyperfraktionering förekomma. Det innebär att man behandlas två gånger per dag med åtminstone sex timmars mellanrum i stället för en gång per dag.
I dessa fall blir det förstås besvärligare att arbeta under den period som behandlingen pågår.
Ibland kombineras strålbehandling med någon form av medicinsk behandling. Den typen av kombinationsbehandling kan kräva flera sjukhusbesök per dag.
Utrustningen som används under behandlingen måste emellanåt genomgå en översyn.
Ibland är det svårt att förutse sådana händelser och det kan medföra att strålbehandlingsperioden blir längre än planerat.
Det kan vara bra att tänka på om du exempelvis planerar att resa bort när behandlingen är klar.
Strålbehandling kan även ges med strålkällan placerad inne i kroppen, invid eller i själva tumören. Metoden kallas brakyterapi efter grekiskans "brachy" som betyder kort.
Det som är "kort" i detta fall är avståndet mellan tumören som ska behandlas och själva strålkällan.
Vid brakyterapi placeras vanligen olika typer av applikatorer i behandlingsområdet.
Detta sker i bedövning och efter inläggningen kontrolleras läget av applikatorerna så att placeringen är korrekt. Applikatorerna förbinds med en strålkälla vid själva behandlingen.
En fördel med den här metoden är att stråldosen blir hög i tumören och låg i omgivande vävnad. Därmed minskar risken för biverkningar.
Brakyterapi kan användas vid underlivstumörer hos kvinnor, vid prostatacancer hos män, i vissa fall vid huvud- och halstumörer och vid en del andra tumörer beroende på deras åtkomlighet.
Behandlingstiden vid brakyterapi kan variera från några minuter till några dygn i huvudsak beroende på val av behandlingsteknik.
Själva bestrålningen vid brakyterapi kan också delas upp i flera mindre behandlingar, ”pulser”, med några timmars mellanrum.
Applikatorerna får då sitta kvar under hela behandlingen och patienten kan gå upp och röra på sig mellan behandlingspulserna.
Ytterligare en variant, slutligen, kan användas vid små och mindre aggressiva prostatacancrar.
I dessa fall kan brakyterapi ges genom inlägg av små radioaktiva ”frön”, seeds, i prostatakörteln. Dessa frön, som införs med ihåliga nålar och under ultraljudsledning, får sedan ligga kvar för gott.
När cancersjukdomen inte går att bota återstår ändå flera alternativ för att behålla en så hög livskvalitet som möjligt och hålla sjukdomen under kontroll.
Palliativ, lindrande, strålbehandling kan effektivt minska symtomen vid många olika cancertyper.
Palliativ behandling används ofta mot skelettmetastaser (dottertumörer i skelettet). Dessa kan vara mycket smärtsamma.
Strålbehandling kan göra att patienten blir smärtfri utan biverkningar, och kan vara det i månader eller ibland flera år efter behandlingen.
För många patienter kan enstaka behandlingar vara tillräckligt för att uppnå den önskade effekten.
Förfaringssättet vid palliativ strålbehandling skiljer sig i viss mån från den kurativa, botande strålbehandlingen.
Vid palliativ behandling räcker det många gånger med ett eller några få behandlingstillfällen, medan man vid kurativ behandling ofta behandlas fem dagar i veckan under flera veckors tid.
Förberedelserna vid palliativ behandling är vanligen mindre omfattande. Antingen gör man en datortomografi, eller så går man direkt till simulatorn.
Där fastställs inom vilket område bestrålningen ska ske och fälten markeras på huden.
En till två dagar senare startar behandlingen. Beroende på var tumören sitter kan strålningen ges från ett eller flera håll.
I övrigt gäller det som står under avsnittet "Så går behandlingen till" tidigare i texten även vid palliativ strålbehandling.
Även om man får strålbehandling mot smärtan bör man få adekvat smärtlindring med läkemedel eller andra metoder tills den smärtstillande effekten av strålbehandlingen uppnås.
Eftersom strålningen i viss mån även påverkar frisk vävnad finns risk för biverkningar. Människor tål olika mycket strålning, därför blir också biverkningarna olika starka.
I dag finns tyvärr inga metoder att i förväg avgöra en persons strålkänslighet. Det är inte säkert att man kommer att få några biverkningar över huvud taget.
Biverkningarna delas in i tidiga och sena. De flesta tidiga biverkningarna kommer efter två till tre veckors behandling, men kan i vissa fall starta tidigare.
De går inte över genast, utan kulmen är många gånger en kort tid efter strålbehandlingens avslutande.
Hudreaktioner kan uppstå som en följd av strålningen, precis som efter en kraftig solbränna. Den vanligaste effekten är att huden rodnar.
Även besvärande klåda kan uppkomma.
Tvätta behandlingsområdet genom att badda huden med ljummet vatten och klapptorka. Gnid inte och använd inte starkt parfymerad tvål eller deodorant.
Vissa salvor och krämer kan lindra besvären. Fråga din sjuksköterska eller läkare vad som är lämpligt att använda.
Det kan underlätta att bära löst sittande kläder över behandlingsområdet.
Naturmaterial är att föredra då dessa andas bäst så att man undviker att huden blir fuktig, vilket förvärrar besvären. Undvik att sola det behandlade området.
Rakning av det behandlade området bör också undvikas, eftersom detta irriterar huden i onödan. Hårväxten inom behandlingsområdet upphör dessutom efter en tid.
Illamående och aptitlöshet kan vara ett problem beroende på vilken del av kroppen som behandlas.
Vid behandling av tumörer i buk- och bäckenregionen kan man bli illamående eller få andra magbesvär som till exempel diarré eller uppkördhet.
Risken för detta ökar om det bestrålade kroppsområdet är stort. I dag finns det emellertid effektiva mediciner mot illamående orsakat av strålbehandling.
Strålning mot mun, svalg och matstrupe kan irritera slemhinnorna vilket kan orsaka smärtor och svårigheter att svälja.
Det finns olika läkemedel som lindrar smärtan vilket underlättar rengöring av tänderna och gör det lättare att svälja.
Munhålebesvär kan uppkomma vid behandlingen mot huvud-hals-området och det är viktigt att du är noga med din munhygien.
Slemhinnor som är irriterade av strålbehandlingen angrips lättare av svamp.
Dessutom kan spottkörtelfunktionen påverkas vid strålbehandling med minskad salivproduktion till följd, vilket minskar skyddet mot infektioner.
God munhygien minskar både besvären och risken att tänderna tar skada. Muntorrhet kan lindras med exempelvis saliversättningsspray eller sugtabletter som finns på apoteket.
Det kan bli aktuellt att besöka en tandläkare för kontroll och eventuell sanering av munnen.
Under behandlingens gång kan en tandhygienist vara till god hjälp. Tala med din onkolog om detta.
Strålning mot huvud och hals kan även orsaka att smaken förändras och i vissa fall mer eller mindre försvinner, då smaklökarna påverkas av strålningen.
Det kan göra att det blir svårare att äta, speciellt om du redan har dålig aptit till exempel på grund av illamående.
Smaken brukar dock komma tillbaka efter behandlingens slut även om det kan ta lång tid.
Om slemhinnan i halsen reagerar på strålningen så är första tecknet att det känns som om det sitter en klump i halsen.
Om strålningen fortsätter att påverka slemhinnan kan irritationen förvärras och ge smärtor och i vissa fall även svårigheter att svälja.
Strålningen kan påverka hårtillväxten. Får man exempelvis strålbehandling mot en tumör i huvudet kan håret sluta växa och falla av inom just det område där strålningen träffar.
Om strålningen endast berör en del av huvudet påverkas alltså inte hårtillväxten utanför det området.
Om ditt hår faller av har du rätt till peruk. Oftast, men inte alltid, är håravfallet endast tillfälligt och håret kommer tillbaka efter avslutad behandling.
Under behandlingen kan du känna dig tröttare än vanligt och du bör lyssna till kroppens signaler.
Unna dig en tupplur om du känner dig trött. Många upplever att det är bättre med flera, kortare vilopauser än få, långa.
Även lättare fysiska aktiviteter som promenader kan vara bra.
Tröttheten kan även ha andra orsaker som till exempel försämrat blodvärde, att du inte äter tillräckligt eller sömnstörningar.
Tala gärna med din läkare eller sjuksköterska om eventuella problem.
Hur mycket strålning man kan ge begränsas av risken för så kallade sena biverkningar. Det kan till exempel handla om olika typer av vävnadsförändringar.
De sena biverkningarna kan komma relativt lång tid efter behandlingen, men här är variationerna oerhört stora.
Om sena biverkningar över huvud taget uppstår och vad det i så fall kan handla om beror på många olika faktorer.
Några exempel på sena biverkningar är:
Efter strålning mot bäckenet då tarm och urinblåsa kan påverkas kan du behöva få hjälp med bäckenbottenrehabilitering
Hör med din läkare om just du löper risk att drabbas av sena biverkningar och vad det i så fall kan innebära för dig.
För att få bästa resultat av behandlingen är det viktigt att du får i dig tillräckligt med näring. Det finns studier som visar att patienter som får i sig ordentligt med näring klarar strålbehandlingen bättre.
Allra bäst är det att hinna äta upp sig innan behandlingen startar. Bantning under behandlingen är inte lämpligt.
Även om besvären kan vara påfrestande så går de snabbt över när behandlingsperioden är slut. Försök därför fullfölja hela behandlingen även om det är jobbigt under tiden.
Cancersjukdom kan liksom andra negativa händelser i livet minska den sexuella lusten. Minskad lust kan även bero på allmän trötthet på grund av sjukdomen eller de behandlingar man får mot den.
Det är viktigt att veta att cancer inte kan smitta vid samlag. Inte heller kan strålning överföras vid sexuellt umgänge. Om man behandlats med "seeds" i prostatakörteln gäller ibland andra förhållanden - prata med din läkare.
Om man inte upplever några hindrande besvär av behandlingen kan man fortsätta att vara sexuellt aktiv även under behandlingen.
Strålbehandlingen i sig innebär inte någon ökad risk att senare få missbildade barn. Däremot kan fruktsamheten påverkas beroende på vilka delar av kroppen som bestrålas.
Om kvinnan är i fruktsam ålder skyddar man i möjligaste mån äggstockarna vid strålbehandling.
Vid låga stråldoser mot äggstockarna kan fertiliteten minska. Fruktsamheten kan dock återkomma så småningom efter behandlingens avslutande; störst är chansen hos yngre kvinnor.
Vid högre stråldos mot äggstockarna är risken stor för bestående sterilitet.
Det pågår forskning kring metoder att frysa ner äggceller eller delar av äggstockarna för senare befruktning.
Under pågående strålbehandling är det inte lämpligt att bli gravid, eftersom fostret kan ta skada i sin tidiga utveckling.
Man brukar i allmänhet råda patienterna att vänta med att bli gravida cirka två år efter avslutad cancerbehandling.
Kroppen behöver all kraft för att återhämta sig efter sjukdomen och behandlingen.
Då en yngre kvinna måste ges strålbehandling mot äggstockarna minskar eller upphör ofta produktionen av könshormon och hon kommer in i klimakteriet.
Menstruationerna upphör och det kan uppstå besvär med blodvallningar och svettningar, torra och sköra slemhinnor och humörförändringar.
I de flesta fall kan besvären behandlas med hormoner i tablettform, som plåster och salvor.
Efter strålbehandling av slidan kan slemhinnorna bli tunna, torra och mindre elastiska. Detta kan behandlas med speciella salvor.
Strålbehandlingen stör fruktsamheten om testiklarna ligger inom eller nära det strålbehandlade området.
Då minskar spermieproduktionen och även spermiernas rörlighet. Det innebär minskad fruktsamhet men utesluter inte befruktning.
Vid låga stråldoser kan fruktsamheten komma tillbaka helt, men gör det inte alltid. Vid högre stråldoser blir steriliteten nästan alltid permanent.
Män kan lämna sperma för nedfrysning före strålbehandling. Sperman kan sedan användas vid insemination, om fruktsamheten inte återvänder.
Har du frågor och funderingar om cancer är du varmt välkommen att kontakta oss på Cancerlinjen.
Linjen är bemannad av legitimerad vårdpersonal med lång erfarenhet av cancervård.
Ring 010-199 10 10 eller skicka ett mejl till Cancerlinjen.
Hittade du informationen du sökte?
Genom att gå vidare samtycker jag till att mina personuppgifter behandlas i enlighet med Cancerfondens integritetspolicy.